Lungebetændelse
| Pneumonia Klassifikation | |
|---|---|
 Et røntgenbillede der viser en fremtrædende kileformet bakteriel pneumoni i højre lunge. | |
| Information | |
| Navn | Pneumonia |
| Medicinsk fagområde | lungemedicin, infektionsmedicin |
| SKS | DJ12j09 |
| ICD-10 | J12j09 |
| ICD-9 | 480-486,770.0 |
| DiseasesDB | 10166 |
| MedlinePlus | 000145 |
| eMedicine | topic list |
| ICD-9-CM | 483.8, 486, 484.8, 483 |
| Patientplus | pneumonia-pro |
| MeSH | D011014 |
| Information med symbolet | |
Lungebetændelse eller pneumoni er en betændelsestilstand i lungerne. Den påvirker især de mikroskopiske luftsække, der hedder alveoler.[1][2] Sygdommen skyldes som regel en infektion med virus eller bakterier og mindre hyppigt andre mikroorganismer, visse lægemidler og andre lidelser såsom autoimmune sygdomme.[1][3]
Typiske symptomer omfatter hoste, brystsmerter, feber og stakåndethed.[4] Diagnostiske værktøjer er bl.a. røntgen og dyrkning af bakterier fra opspyt. Der findes vacciner, som kan forebygge visse typer lungebetændelse. Behandlingen afhænger af den tilgrundliggende årsag. Lungebetændelser, man mener skyldes bakterier, behandles med antibiotika. Hvis det er en svær lungebetændelse, bliver personen typisk indlagt på hospitalet.
Hvert år får ca. 450 millioner mennesker lungebetændelse. Det er 7% af verdens befolkning, og det resulterer i ca. 4 millioner dødsfald. Selvom William Osler i det 19. århundrede beskrev lungebetændelse som "the captain of the men of death" (dødemændenes anfører),[5] har antibiotika, som kom frem i det 20. århundrede både som piller og som injektionsvæske, mindsket dødeligheden.[6] Ikke desto mindre er lungebetændelse en stor dødsårsag i udviklingslandene, blandt ældre, meget unge og kronisk syge.[6][7]
Tegn og symptomer
| Symptoms frequency[8] | |
|---|---|
| Symptom | Frekvens |
| Hoste | |
| Træthed | |
| Feber | |
| Stakåndethed | |
| Opspyt | |
| Brystsmerter | |
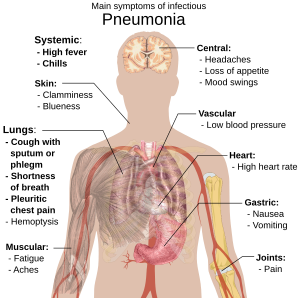
Folk med smittefarlig lungebetændelse har tit produktiv hoste (de hoster slim op), feber efterfulgt af ryste- og kuldeanfald, stakåndethed, skarpe eller stikkende brystsmerter, når de trækker vejret dybt og hurtig vejrtrækning.[9] Hos ældre patienter kan forvirring være det mest udtalte symptom.[9] Hos børn under fem er de typiske symptomer feber, hoste og hurtig eller besværet vejrtrækning.[10]
Feber er ikke et specifikt symptom, da det også forekommer ved mange andre almindelige sygdomme og måske ikke viser sig, hvis patienten har andre alvorlige sygdomme eller er underernæret.[10] Tit ses hoste heller ikke hos børn under to måneder. Flere alvorlige symptomer kan være: central cyanose (blålig farvning af huden), mindre tørst, rysteture, vedvarende opkastninger, meget svingende temperatur eller bevidsthedssløring.[10][11]
Lungebetændelser som følge af vira eller bakterier har som regel samme symptomer.[12] Nogle årsager forbindes med klassiske, men ikke-specifikke kliniske karakteristika. Lungebetændelse, der skyldes Legionella, kan give mavesmerter, diarre eller forvirring,[13] mens lungebetændelse, der skyldes Streptococcus pneumoniae, forbindes med rustfarvet opspyt,[14] og lungebetændelse, der skyldes Klebsiella-bakterier kan give blodigt opspyt.[8] Ophostning af blod fra luftvejene (hæmoptyse) kan også skyldes tuberkulose, gramnegativ lungebetændelse og lungeabscesser (bylder) og hyppigere akut bronkitis.[11] Af Mycoplasma-bakterier forårsaget lungebetændelse kan føre til hævede lymfeknuder på halsen, ledsmerter eller mellemørebetændelse.[11] Viral lungebetændelse viser sig oftere ved hvæsende vejrtrækning end bakteriel lungebetændelse.[12]
Årsag
Lungebetændelse skyldes som regel infektioner fra bakterier eller virus og sjældnere fra svampe og parasitter. Selvom der er fundet over 100 stammer af smitstoffer, skyldes langt de fleste tilfælde kun få af dem. En blanding af vira og bakterier ses i op til 45% af infektionerne hos børn og hos 15% af de voksne.[6] I ca. halvdelen af tilfældene kan man ikke finde årsagen trods mange prøver.[15]
Betegnelsen "lungebetændelse" bruges af og til mere bredt om enhver tilstand, der giver en betændelsestilstand i lungerne (for eksempel autoimmune sygdomme, kemisk ætsning eller reaktion på narkotika); men en mere præcis betegnelse for disse betændelsestilstande er pneumonitis.[16][17] Smittekilderne blev før i tiden inddelt i "typiske" og "atypiske" alt efter deres formodede symptomer. Men da beviserne ikke har understøttet denne inddeling, bliver den ikke længere understreget.[18]
Tilstande og risikofaktorer, der kan øge risikoen for lungebetændelse omfatter rygning, immundefekt, alkoholisme, kronisk obstruktiv lungesygdom (KOL), kronisk nyresygdom og leversygdom.[11] Brugen af syrehæmmende medicin såsom proton-pumpe hæmmere eller H2-blokkere menes også at øge risikoen[19] for lungebetændelse. Alderdom øger også risikoen for lungebetændelse.[11]
Bakterier
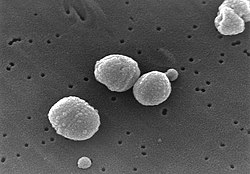
Bakterier er den hyppigste årsag til lungebetændelse erhvervet uden for sygehus (community-acquired pneumonia, CAP), og pneumokokker isoleres i næsten 50% af tilfældene.[20][21] Andre almindelige bakterier er: Haemophilus influenzae i 20%, Chlamydophila pneumoniae i 13% og Mycoplasma pneumoniae i 3% af tilfældene;[20] gule stafylokokker; Moraxella catarrhalis; Legionella pneumophila og Gramnegative baciller.[15] Flere af de ovennævnte ses hyppigere i resistente udgaver. Det gælder også resistente pneumokokker (DRSP) og methicillin-resistent Staphylococcus aureus (MRSA).[11]
Organismer spredes lettere, når der er risikofaktorer til stede.[15] Alkoholisme forbindes med pneumokokker, anaerobe organismer og Mycobacterium tuberculosis; rygning giver bedre betingelser for Streptococcus pneumoniae, Haemophilus influenzae, Moraxella catarrhalis og Legionella pneumophila. Fugle forbindes med Chlamydia psittaci; kvæg med Coxiella burnetti; indånding af maveindhold ved opkast med anaerobe organismer samt cystisk fibrose med Pseudomonas aeruginosa og Staphylococcus aureus.[15] Streptococcus pneumoniae forekommer hyppigst om vinteren,[15] og man bør undersøge for denne bakterie, hvis folk indånder mange anaerobe organismer.[11]
Vira
Hos voksne står virus for ca. en tredjedel af lungebetændelserne,[6] og hos børn er det omkring 15%.[22] Hyppige vira er: rhinovirus, coronavirus, influenzavirus, respiratorisk syncytialvirus (RSV), adenovirus og parainfluenza.[6][23] Herpes simplex virus giver sjældent lungebetændelse, men det kan ske hos nyfødte, kræftpatienter samt efter organtransplantation eller voldsomme forbrændinger.[24] Patienter, der har fået organtransplantation eller som på anden måde har nedsat immunforsvar, får oftere lungebetændelse fra cytomegalovirus.[22][24] Patienter med en virusinfektion kan også få infektioner fra følgende bakterier: pneumokokker, Staphylococcus aureus eller Haemophilus influenzae, især hvis de også har andre helbredsproblemer.[11][22] Forskellige vira ses hyppigst på forskellige årstider. I influenzasæsonen kan halvdelen af de virale lungebetændelser skyldes influenza.[22] Andre virusudbrud kan være hantavirus og coronavirus.[22]
Svampe
Lungebetændelse fås sjældent af svampe, men det rammer især patienter med immundefekt pga. AIDS, immunsupprimerende lægemidler eller andre helbredsproblemer.[15][25] Det skyldes oftest Histoplasma capsulatum, blastomyces, Cryptococcus neoformans, Pneumocystis jiroveci og Coccidioides immitis. Histoplasmose er vidt udbredt i Nord- og Sydamerika, Afrika, Asien og Australien, men sjældent i Europa.[26] Coccidioidomycosis forekommer især i Californien.[26] Antallet af tilfælde er steget i den sidste halvdel af den 20. århundrede, da folk rejser mere og tager mere medicin, der hæmmer immunsystemet.
Parasitter
Forskellige parasitter kan påvirke lungerne, bl.a.: Toxoplasma gondii, Strongyloides stercoralis,Ascaris lumbricoides og Plasmodium malariae.[27] Organismerne kommer typisk ind i legemet gennem direkte kontakt med huden, indtagelse eller insektbid.[27] Bortset fra Paragonimus westermani påvirker de færreste parasitter lungerne direkte, men sekundært efter andre steder.[27] Nogle parasitter, især af arterne Ascaris ogStrongyloides giver en stærk eosinofil reaktion, som kan give eosinofil pneumoni.[27] Ved andre infektioner, såsom malaria, påvirkes lungerne oftest gennem en systemsygdom forårsaget af cytokiner.[27] I Ilande ses disse infektioner mest hos folk, der vender hjem fra en rejse eller hos immigranter.[27] På verdensplan rammer infektionerne oftest patienter med nedsat immunforsvar.[28]
Idiopatisk
Idiopatisk interstitiel pneumonitis eller ikke-smittende lungebetændelse[29] er en klasse lungesygdomme, såsom: diffus alveolær skade (diffuse alveorlar damage), organiserende lungebetændelse BOOP, ikke-specifik interstitiel lungebetændelse, lymfocytisk interstitiel lungebetændelse, deskvamativ interstitiel lungebetændelse, respiratory bronchiolitis interstitial lung disease og usual interstitial pneumonia (UIP).[30]
Patofysiologi
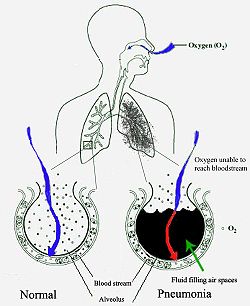
Lungebetændelse starter typisk som en infektion af de øvre luftveje, som så flytter sig ned i de nedre luftveje.[31]
Viralt
Vira kan nå ned i lunger ad forskellige veje. Man får typisk respiratorisk syncytialvirus (RSV) ved at røre ved genstande som er kontamineret og så berøre øjne eller næse.[22] Andre virusinfektioner fås ved at indånde luftbårne kontaminerede dråber.[11] Fra de øvre luftveje kan virussen komme ned i lungerne, hvor de invaderer de celler, der sidder på siden af luftvejene, alveolerne eller lungeparenkymet.[22] Nogle vira, såsom mæslinger og herpes simplex, kan nå lungerne via blodet.[32] Invasionen af lungerne kan give celledød af forskellig grad.[22] Når immunsystemet reagerer på infektionen, kan der ske endnu større skader på lungerne.[22] Hvide blodlegemer, som regel Agranulocytter, er den primære årsag til inflammationen.[32] Mange vira skader ikke kun lungerne, men også andre organer, og de kan derfor forstyrre andre legemsfunktioner. Vira gør også kroppen mere disponeret for bakterieinfektioner, og så kan en bakteriel lungebetændelse opstå som en co-morbid tilstand, altså samtidig optræden af to indbyrdes uafhængige tilstande.[23]
Bakterielt
De fleste bakterier når lungerne/svælget ved indånding af små mængder organismer fra hals eller næse.[11] Halvdelen af alle normaltfungerende mennesker indånder små mængder væske/stof til lungerne, når de sover.[18] Der findes altid bakterier i halsen, men mulige smittebærere er der kun på bestemte tider og under bestemte forhold.[18] Et fåtal af disse bakterier, såsom Mycobacterium tuberculosis og Legionella pneumophila når lungerne via kontaminerede, luftbårne dråber.[11] Bakterier kan også spredes med blodet.[12] Når først bakterierne er i lungerne, kan de invadere mellemrummene mellem celler og mellem alveoler, hvor makrofagerne and neutrofile (defensive hvide blodlegemer) prøver at gøre bakterierne inaktive.[33] Neutrofilerne udskiller også cytokiner, som aktiverer immunforsvaret.[34] Dette giver feber, kulderystelser og træthed, som er så velkendt ved bakteriel lungebetændelse.[34] Neutrofiler, bakterier og væske fra de omgivende blodbaner fylder alveolerne, hvilket kan ses på røntgenbilleder af thorax (brystkassen).[35]
Diagnose
Lungebetændelse udredes typisk ud fra flere fysiske symptomer og et røntgenbillede af brystkassen.[36] Det kan dog være svært at finde den tilgrundliggende årsag, da der ikke findes en prøve, som kan afgøre om lungebetændelsen er bakteriel eller ej.[6][36] WHO har defineret lungebetændelse hos børn klinisk, enten ud fra hoste eller vejtrækningsbesvær, hurtig vejrtrækning, indtrækning af brystkassen eller bevidsthedssløring.[37] Hurtig vejrtrækning defineres som mere end 60 vejrtrækninger per minut hos børn under to måneder, 50 vejrtrækninger per minut hos børn mellem to måneder og et år eller over 40 vejrtrækninger per minut hos børn mellem et og fem år.[37] Hos børn er hurtig vejrtrækning og indtrækning af det nederste af brystkassen klarere symptomer end at lytte efter rallen med et stetoskop.[10]
Voksne patienter behøver sjældent undersøgelser i milde tilfælde.[38] Risikoen for lungebetændelse er meget lav, hvis alle vitale tegn og stetoskopi er normal.[39] Hvis en patient skal indlægges, anbefales pulsoximetri (måling af ilt i blodet, røntgenfotografering af thorax og blodprøver inklusive blodprocent, serumelektrolytter, C-reaktivt protein- niveau og muligvis også leverfunktionsprøver.[38] Diagnosen influenzalignende sygdom kan stilles ud fra symptomer, men en influenzainfektion kan kun bekræftes med prøver.[40] Så behandlingen baseres tit på, om der er en influenzaepidemi eller på en hurtig influenzaprøve.[40]
Fysisk undersøgelse
Fysisk undersøgelse kan nogle gange vise lavt blodtryk, høj puls eller laviltmætning.[11] Hurtigere vejrtrækning kan vise sig et par dage før andre tegn.[11][18] Brystet kan virke normalt ved undersøgelse, men måske hæver brystkassen sig lidt mindre i den ramte side. Hvæsende vejrtrækning i de større luftveje, der går gennem den ramte lunge, kaldes bronkial vejrtrækning og høres ved stetoskopi.[11] Der kan måske høres rallen i det ramte område ved indånding.[11] Resonanslyden ved perkussion kan være svagere ved den ramte lunge, vokal resonans adskiller lungebetændelse fra pleuraeffusion altså væskeudtrædning i lungehinderummet.[9]
Billeder
Et røntgenbillede af thorax (brystkassen) bruges ofte til diagnoser.[10] Patienter med milde tilfælde skal kun røntgenfotograferes, hvis der er mulighed for komplikationer, eller patienten ikke har reageret på behandlingen, eller hvis årsagen er ukendt.[10][38] Hvis patienten er så syg, at man må indlægge, anbefales det at tage røntgenbilleder.[38] Billedet viser ikke altid sygdommens sværhedsgrad og kan ikke skelne mellem bakterie- og virusinfektion.[10]
Røntgenbilleder af lungebetændelse kan vise lobær pneumoni, bronkopneumoni (også kendt som betændelse i en lungeklap eller pletvis udbredt lungebetændelse) og interstitiel pneumoni.[41] Bakteriel lungebetændelse erhvervet uden for sygehus viser sig typisk ved lungekonsolidering af et lungesegment, og det kaldes lobær eller primær pneumoni.[20] Men andre mønstre kan vise sig ved andre typer lungebetændelse. Ved aspirationspneumoni kan der være uklare områder nederst i begge lunger og i højre side.[20][20] Hvis lungebetændelsen er viral, kan røntgenbilleder se normale ud, eller de kan vise hyperinflation, pletter i begge sider eller de kan ligne billeder af bakterielle lungebetændelser med lungekonsolidering.[20] Røntgenbilleder viser måske ikke noget tidligt i forløbet, især, hvis patienten er dehydreret, eller de kan være svære at tyde, hvis patienten er overvægtig eller tidligere har haft lungesygdomme.[11] En CT-skanning kan give yderligere oplysninger, hvis det kræves.[20]
Mikrobiologi
Hvis en patient allerede er under plejesektoren, er det ikke formålstjentligt at lede efter årsagen, da det sjældent ændrer behandlingen.[10] Hvis en patient ikke reagerer på behandlingen, bør det overvejes at dyrke opspyt og der bør tjekkes for Mycobacterium tuberculosis, hvis en patient har kronisk, produktiv hoste.[38] Under epidemier kan det være en god ide at tjekke for andre specifikke organismer.[38] Hospitalspatienter med alvorlige sygdomme bør både få taget spyt- og blodprøver[38] samt urinprøver, der skal undersøges for antistoffer mod Legionella og Streptococcus.[42] Virale infektioner kan konstateres enten ved at opdage virussen eller dens antistoffer ved bl.a. en dyrkning eller polymerasekædereaktion (PCR).[6] Årsagen til sygdommen findes kun i 15% ved rutineprøver.[9]
Klassifikation
Pneumonitis er betegnelsen for en betændelsestilstand i lungerne. Lungebetændelse henviser som regel til pneumonitis som følge af infektion, men af og også til en ikke-infektuøs udgave, som også udviser lungekonsolidering[43] Lungebetændelser klassificeres sædvanligvis efter den måde, man fik dem på: Lungebetændelse erhvervet uden for sygehus, lungebetændelse som følge af indånding af maveindhold, lungebetændelse som følge af pleje, lungebetændelse erhvervet på hospital og lungebetændelse af at ligge i respirator.[20] Sygdommen kan også klassificeres efter, hvilket område af lungen, der rammes: lobær pneumoni, bronkopneumoni og akut interstitiel pneumoni;[20] eller efter den organisme, der er årsagen.[44] Lungebetændelse hos børn kan også klassificeres ud fra symptomerne som mild, svær eller meget svær.[45]
Differentialdiagnose
Flere sygdomme kan give symptomer, der minder om lungebetændelse: Kronisk Obstruktiv Lungesygdom (KOL), astma, lungeødem, bronkieectase, lungekræft og lungeemboli.[9] Til forskel fra lungebetændelse giver astma og KOL typisk hvæsende åndedræt, lungeødem giver et usædvanligt elektrokardiogram, kræft og bronkieectase giver langvarig hoste, og lungeemboli akutte, skarpe brystsmerter og stakåndethed.[9]
Forebyggelse
Forebyggelse omfatter vaccination, miljøforanstaltninger og behandling af andre helbredsproblemer.[10] Det anslås at, hvis de rette forebyggende foranstaltninger blev indført på verdensplan, kunne børnedødeligheden reduceres med 400.000, og hvis den rette behandling var til rådighed for alle, kunne børnedødeligheden yderligere nedsættes med 600.000.[12]
Vaccination
Vaccination forebygger visse bakterielle og virale lungebetændelser både hos børn og voksne. Influenzavacciner er mest effektive mod influenza A og B.[6][46] Centers for Disease Control and Prevention i USA anbefaler årlig vaccination for alle over seks måneder.[47] Hvis plejepersonalet immuniseres, mindskes risikoen for viral lungebetændelse blandt deres patienter.[42] Under influenzaepidemier kan lægemidler som amantadin eller rimantadin hjælpe med at forebygge lidelsen.[48] Det vides ikke, om zanamivir eller oseltamivir er effektive, for producenten af oseltamivir nægter at lade sine prøvedata blive uafhængigt analyseret.[49]
Der er god dokumentation for brugen af vacciner mod Haemophilus influenzae og pneumokokker.[31] Vaccination af børn mod pneumokokker har ført til færre forekomster af denne type infektion hos voksne, fordi mange voksne får infektionen fra børn. En pneumokokvaccine, som beviseligt kan mindske risikoen for invasiv pneumokokinfektion, kan fås til voksne.[50] Andre vacciner, som har en dokumenteret beskyttende effekt mod lungebetændelse, omfatter: Vaccine mod kighoste, skoldkopper og mæslinger.[51]
Andet
Både Rygeafvænning[38] og nedbringelse af indendørs luftforurening, som f.eks. skyldes indendørs madlavning vha. afbrænding af træ eller afføring, anbefales.[10][12] Rygning har vist sig at være den største risikofaktor ift. lungebetændelse forårsaget af en pneumokokinfektion hos ellers raske voksne.[42] En god håndhygiejne og det at hoste ned i ærmet kan også være effektive forebyggende foranstaltninger.[51] Hvis de, der er syge, bærer kirurgisk maske, kan spredning af sygdommen muligvis også undgås.[42]
Risikoen for at få lungebetændelse kan mindskes ved behørigt at behandle tilgrundliggende sygdomme (som f.eks. HIV/AIDS, sukkersyge og fejlernæring).[12][51][52] Ved udelukkende at ernære børn, der er under 6 måneder gamle, gennem amning kan man mindske både risikoen for at få sygdommen og alvorsgraden, hvis den opstår.[12] Antibiotikummet trimethoprim/sulfamethoxazol kan mindske risikoen for Pneumocystis pneumonia hos personer med HIV/AIDS, som har et CD4-tal, der ligger under 200 celler/uL.[53] Antibiotikummet kan desuden fungere som et nyttigt præventivt middel hos personer, der er immunkompromitteret, men som ikke har HIV.[54]
Ved at teste gravide kvinder for Gruppe B-streptokokker og Chlamydia trachomatis og om nødvendigt behandle med antibiotikum reduceres hyppigheden, hvormed lungebetændelse forekommer hos spædbørn.[55][56] Forebyggende foranstaltninger mod overførsel af HIV fra moder til barn kan også effektivt modvirke lungebetændelse.[57] Sugning af mund og hals på spædbørn med meconium i fostervandet har vist sig ikke at reducere hyppigheden af aspirationspneumoni og kan muligvis forårsage skader.[58] I langt de fleste situationer anbefales denne praksis derfor ikke.[58] Hos skrøbelige ældre kan en god oral sundhedspleje mindske risikoen for aspirationspneumoni.[59]
Behandling
| CURB-65 | |
|---|---|
| Symptom | Point |
| Confusion | |
| Urea>7 mmol/l | |
| Respirationsfrekvens>30 | |
| SBT<90mmHg, DBT<60mmHg | |
| Alder>=65 | |
Oralt indtagne antibiotika, hvile, simple analgetika (smertestillende midler) og væske vil typisk være tilstrækkeligt til at afhjælpe problemet.[38] Personer med andre medicinske tilstande, ældre eller personer med betydelige vejrtrækningsproblemer kan dog have behov for mere avanceret behandling. Hvis symptomerne bliver værre, lungebetændelsen ikke bliver bedre under hjemmebehandling eller der opstår komplikationer, kan det være nødvendigt med hospitalsindlæggelse.[38] På verdensplan fører 7-13 % af sygdomstilfælde hos børn til en hospitalsindlæggelse,[10] mens mellem 22 og 42% af voksne med lungebetændelse, der er opstået uden for hospitalet, indlægges i den udviklede del af verden.[38] CURB-65-scoringsredskabet er en nyttig metode til at vurdere, hvorvidt voksne skal indlægges.[38] Hvis scoren er 0 eller 1 point, kan patienten typisk behandles derhjemme. Er scoren 2 point, vil en kortere hospitalsindlæggelse eller en tæt opfølgning være nødvendig. Ligger scoren derimod på 3-5 point, anbefales en hospitalsindlæggelse.[38] Børn med åndedrætsbesvær eller med en iltmætning på under 90% bør indlægges.[60] Anvendeligheden af lungefysioterapi i forbindelse med behandling af lungebetændelse er endnu ikke blevet fastslået.[61] Ikkeinvasiv ventilation kan være gavnlig for patienter på intensiv afdeling.[62] Hostemedicin i håndkøb har ikke vist sig at have nogen effekt[63] og det samme gælder mht. at give børn zink.[64] Der er ikke tilstrækkeligt med beviser til at vurdere effekten af ekspektorantia (slimløsnende midler).[63]
Bakteriel
Behandling med antibiotika giver et bedre resultat for patienter med bakteriel lungebetændelse.[65] Valg af antibiotikum afhænger først og fremmest af den sygdomsramte persons karakteristika som f.eks. alder, generel helbredstilstand, samt hvor personen fik infektionen. I Storbritannien anbefales empirisk behandling med amoxicillin som initialbehandling mod lungebetændelse erhvervet uden for sygehus, hvor behandling med doxycyklin eller clarithromycin kan fungere som mulige alternativer.[38] I Nordamerika, hvor de "atypiske" former for lungebetændelse erhvervet uden for sygehus er mere udbredt, har makrolider (som f.eks. azithromycin eller erythromycin) og doxycyklin afløst amoxicillin i den ambulatoriske initialbehandling af voksne.[21][66] Amoxicillin anvendes fortsat til initialbehandling af børn med lette eller moderate symptomer.[60] Anvendelse af fluoroquinoloner frarådes ved ukomplicerede sygdomstilfælde pga. risikoen for bivirkninger og for udvikling af resistente bakterier. Dette skal også ses i lyset af, at anvendelsen ikke har nogen større klinisk effekt.[21][67] Behandlingens varighed er typisk mellem syv og ti dage, men der kommer stadigt mere dokumentation for, at kortere behandlingsforløb (tre til fem dage) er lige så effektive.[68] Til behandling af lungebetændelse erhvervet på hospital anbefales tredje- og fjerdegenerations-cefalosporiner, -carbapenemer, -fluoroquinoloner, -aminoglykosider og vancomycin.[69] Disse antibiotika indgives ofte intravenøst og anvendes ofte sammen.[69] Over 90% af de patienter, der behandles på hospitalet, får det bedre efter den første behandling med antibiotika.[18]
Virus
Neuraminidasehæmmere kan anvendes til behandling af viral lungebetændelse, som skyldes influenza A og influenza B.[6] Der anbefales ingen særlige antivirale midler til behandling af andre typer viral lungebetændelse erhvervet uden for sygehus, herunder SARS coronavirus, adenovirus, hantavirus og parainfluenzavirus.[6] Influenza A kan behandles med rimantadin eller amantadin, mens influenza A eller B kan behandles med oseltamivir, zanamivir eller peramivir.[6] Disse midler har størst effekt, hvis de anvendes inden for de første 48 timer efter symptomernes indtræden.[6] Mange stammer af H5N1 influenza A, også kendt som aviær influenza eller "fugleinfluenza", har vist sig at være modstandsdygtige over for rimantadin og amantadin.[6] Visse eksperter anbefaler brugen af antibiotika til behandling af viral lungebetændelse, da det er umuligt at udelukke, at sygdommen skyldes en kompliceret bakterieinfektion.[6] British Thoracic Society anbefaler, at man undlader at behandle med antibiotika på patienter med en let lungebetændelse.[6] Behandling med kortikosteroider er omstridt.[6]
Aspiration
Sædvanligvis behandles kemisk lungebetændelse konservativt med antibiotika, som udelukkende er beregnet til behandling af aspirationspneumoni.[70] Valget af antibiotika afhænger af flere faktorer, herunder den formodede tilgrundliggende organisme, og hvorvidt der er tale om lungebetændelse erhvervet på eller uden for hospital. Almindelige behandlingsmedikamenter omfatter clindamycin, en kombination af β-lactamantibiotika og metronidazol eller et aminoglykosid.[71] Kortikosteroider anvendes i nogle tilfælde til behandling af aspirationspneumoni, men der er begrænset dokumentation for behandlingens effektivitet.[70]
Prognose
Med behandling vil de fleste typer bakteriel lungebetændelse stabilisere sig i løbet af tre til seks dage.[72] Det tager ofte et par uger, før de fleste symptomer forsvinder.[72] Sygdommen vil typisk ikke længere kunne ses på røntgen inden for fire uger, og dødeligheden er lav (under 1 %).[11][73] Det kan tage mere end 12 uger for ældre og patienter med andre lungeproblemer at komme sig over sygdommen. Der kan være en dødelighed på helt op til 10% for patienter, hvor hospitalsindlæggelse er nødvendig, og dødeligheden kan nå op på 30-50% for patienter, som har behov for intensiv behandling.[11] Lungebetændelse er den mest udbredte hospitalsinfektion, der medfører dødsfald.[18] Før fremkomsten af antibiotika lå dødeligheden typisk på 30% for de patienter, der var indlagt på hospital.[15]
Der kan opstå komplikationer, særligt hos ældre eller patienter, der har grundlæggende problemer med helbredet.[73] Disse problemer kan bl.a. omfatte: empyem, lungeabsces, bronchiolitis obliterans, akut respiratorisk distress-syndrom, sepsis og forværring af grundlæggende helbredsproblemer.[73]
Regler for klinisk prognose
For at kunne prognosticere udfaldet af en lungebetændelse mere objektivt har man udviklet regler for, hvordan en klinisk prognose stilles.[18] Disse regler anvendes ofte ift. at vurdere, hvorvidt en person skal hospitalsindlægges.[18]
- Pneumonia severity index (eller PSI-score)[18]
- CURB-65-score, som tager højde for symptomernes alvorsgrad, andre grundlæggende sundhedsproblemer og alder[74]
Pleuraeffusion, empyem og absces

Ved lungebetændelse kan der dannes en væskeansamling i hulrummet omkring lungen.[75] Lejlighedsvis kan mikroorganismer inficere denne væske, hvilket forårsager empyem (pussamling).[75] For at differentiere empyemet fra den mere simple parapneumoniske effusion kan væsken opsamles med en kanyle (thoracentese) og analyseres.[75] Hvis analysen viser tegn på empyem, er det nødvendigt at udføre en fuld drænage af væsken, hvilket ofte kræver en drænkateter.[75] I alvorlige empyemtilfælde kan kirurgisk indgreb være nødvendig.[75] Hvis den inficerede væske ikke afdrænes, kan infektionen vare ved, da antibiotika ikke nemt kommer ind i pleurahulrummet. Hvis væsken er steril, skal den kun drænes, hvis den forårsager symptomer eller ikke forsvinder.[75]
I sjældne tilfælde danner bakterier i lungen en lomme med inficeret væske kaldet en lungeabsces.[75] Lungeabscesser kan normal ses på et røntgenbillede af thorax, men ofte er en CT-skanning nødvendig for at bekræfte diagnosen.[75] Abscesser forekommer typisk ved aspirationspneumoni og indeholder ofte flere typer bakterier. Længerevarende antibiotikabehandling er normalt tilstrækkeligt til behandling af en lungeabscess, men sommetider må lungabscessen drænes af en kirurg eller radiolog.[75]
Respirations- og kredsløbsinsufficiens
Lungebetændelse kan medføre respirationsinsufficiens (lungesvigt) ved at udløse akut respiratorisk distress-syndrom (ARDS), som skyldes en kombination af infektion og inflammatorisk respons. Lungerne fyldes hurtigt med væske og bliver stive. Denne stivhed kombineret med svært nedsat iltoptagelse som følge af væsken i alveolerne kan kræve lange perioder med mekanisk respiration, for at patienten kan overleve.[22]
Sepsis er en mulig komplikation ved lungebetændelse men forekommer typisk kun hos personer med nedsat immunforsvar eller hyposplenisme. De organismer, der typisk forekommer, er pneumokokker, Haemophilus influenzae og Klebsiella pneumoniae. Andre årsager til symptomerne bør også tages i betragtning, f.eks. myokardieinfarkt eller en lungeemboli.[76]
Epidemiologi
Lungebetændelse er en almindelig sygdom, der rammer ca. 450 millioner mennesker hvert år og forekommer i alle dele af verden.[6] Sygdommen er en væsentlig dødsårsag blandt alle aldersgrupper og medfører 4 millioner dødsfald (7 % af verdens samlede dødsfald) årligt.[6][65] Tallene er størst blandt børn under fem år og voksne over 75 år.[6] Den forekommer fem gange så hyppigt i ulande som i i-lande.[6] Viral lungebetændelse er årsag til 200 millioner tilfælde.[6] Målt i 2009 er lungebetændelse den 8.-hyppigste dødsårsag i USA.[11]
Børn
I 2008 forekom lungebetændelse hos ca. 156 millioner børn (151 millioner i ulande og 5 millioner i ilande).[6] Den medførte 1,6 millioner dødsfald eller 28–34 % af alle dødsfald blandt børn under fem år, hvoraf 95 % forekom i ulande.[6][10] Blandt de lande, der er hårdest ramt af sygdommen, er: Indien (43 millioner), Kina (21 millioner) og Pakistan (10 millioner).[78] Det er den hyppigste dødsårsag blandt børn i lavindkomstlande.[6][65] Mange af disse dødsfald forekommer blandt nyfødte. WHO vurderer, at et af tre spædbørnsdødsfald skyldes lungebetændelse.[79] Cirka halvdelen af disse dødsfald kan teoretisk forhindres, da de er forårsaget af en bakterie, der findes en effektiv vaccine imod.[80]
Historie

Lungebetændelse har været en almindelig sygdom gennem hele menneskets historie.[81] Symptomerne blev beskrevet af Hippokrates (ca. 460 BC – 370 fvt.):[81] "Peripneumonia og pleuritisk påvirkning kan således observeres: Er feberen høj, og hvis der er smerter i en af siderne eller begge, og hvis der er exspirium, hvis der er hoste, og hvis der afsondres spyt af lys eller bleg farve eller tilsvarende skummende og rødlig, eller hvis den har nogen anden karakter end den vanlige… Når pneumonia er på det højeste, er tilfældet uden håb, hvis han ikke udtømmes, og det er skidt, hvis han har dyspnø og urin, der er tynd og ildelugtende, og hvis der kommer sved ud omkring hals og hoved, for sådan sved er af det onde, da den affødes af den kvælning, hvislelyde og den kraft, hvormed sygdommen tager overhånd."[82] Hippokrates henviste dog til lungebetændelse som en sygdom, der var "navngivet af forfædrene". Han nedskrev også resultaterne af kirurgisk drænage af empyem. Maimonides (1135–1204) skrev: "De grundlæggende symptomer, der forekommer ved pneumonia, og som aldrig udebliver, er følgende: høj feber, stikkende pleuritisk smerte i siden, kortåndethed, forhøjet puls og hoste."[83] Denne kliniske beskrivelse minder meget om beskrivelserne i nutidens lærebøger og den afspejlede omfanget af den medicinske viden i Middelalderen og frem til det 19. århundrede.
Edwin Klebs var den første, der observerede bakterier i luftvejene hos en person, der døde af lungebetændelse i 1875.[84] Det første arbejde med at identificere de to almindelige bakterielle årsager, Streptococcus pneumoniae og Klebsiella pneumoniae, blev udført af Carl Friedländer[85] og Albert Fränkel[86] i henholdsvis 1882 og 1884. Friedländers første værk introducerede gramfarve, en grundlæggende laboratorietest, der stadig bruges til identifikation og kategorisering af bakterier. Christian Grams bog, der beskriver proceduren i 1884, var med til at differentiere de to bakterier og viste, at lungebetændelse kunne forårsages af mere end én mikroorganisme.[87]
Sir William Osler, der er kendt som "den moderne medicins fader", værdsatte den død og svækkelse, som lungebetændelse medførte, og beskrev den som "dødemændenes anfører" i 1918, da den havde overhalet tuberkulose som en af de hyppigste dødsårsager på dette tidspunkt. Dette udtryk blev oprindeligt skabt af John Bunyan med reference til tuberkulose.[88][89] Osler beskrev også lungebetændelse som "den gamle mands bedste ven", da døden ofte indtraf hurtigt og smertefrit på en tid, hvor der var mange langsommere og mere smertefulde måder at dø på.[15]
Flere fremskridt i 1900-tallet forbedrede mulighederne for patienter med lungebetændelse. Med introduktionen af penicillin og andre antibiotika, moderne kirurgiske teknikker og intensivbehandling i det 20. århundrede faldt dødeligheden, som havde nærmet sig 30 %, med stor hast i ilandene. Vaccination af børn mod Haemophilus influenzae type B begyndte i 1988 og førte til et dramatisk fald i antallet af tilfælde kort efter.[90] Vaccination af voksne mod Streptococcus pneumoniae begyndte i 1977 og f børn i 2000, hvilket medførte et lignende fald.[91]
Samfund og kultur
På grund af den store sygdomsbyrde i ulande og den relativt lave opmærksomhed omkring sygdommen i ilande har verdens sundhedsorganisationer erklæret 12. november for World Pneumonia Day, en dag, hvor bekymrede borgere og beslutningstagere tager initiativer imod sygdommen.[92] På verdensplan anslås omkostningerne ved lungebetændelse erhvervet uden for sygehus til 17 milliarder USD.[11]
Årsager til lungebetændelse
Mikrobiologiske årsager til lungebetændelse
- Streptococcus pneumoniae
- Mycoplasma pneumoniae
- Chlamydia pneumoniae
- Haemophilus pneumoniae
- Moraxella catarrhalis
- Pneumocystis carinii
- Mycobacterium tuberculosis
- Fungi
- Klebsiella pneumoniae
- Andre gram-negative bakterier
- Influenza A
- Influenza B
- Staphylococcus aureus
- Anaerobe bakterier
- Pseudomonas aeruginosa
- Andre gram negative bacilli
- Legionella arter
- Cytomegalovirus
- Rickettsia
- Toxoplasma
- Respiratorisk syncytialvirus (RSV)
- Morbilli virus
Andre årsager til lungebetændelse
- Kemiske
- Lampeolie
- Torskelevertran
- Petroleum
- Olivenolie
- Mælkefedt
- Aspiration (opkast i lungerne – mavesyre)
- Gasarter
- Røg
- Irriterende gasarter
- Giftgas
- Allergisk
- Farmer lunge
Referencer
- ^ a b McLuckie, [editor] A. (2009). Respiratory disease and its management. New York: Springer. s. 51. ISBN 978-1-84882-094-4.
{{cite book}}:|first=har et generisk navn (hjælp) - ^ Leach, Richard E. (2009). Acute and Critical Care Medicine at a Glance (2 udgave). Wiley-Blackwell. ISBN 1-4051-6139-6. Hentet 2011-04-21.
- ^ Jeffrey C. Pommerville (2010). Alcamo's Fundamentals of Microbiology (9 udgave). Sudbury MA: Jones & Bartlett. s. 323. ISBN 0-7637-6258-X.
- ^ Ashby, Bonnie; Turkington, Carol (2007). The encyclopedia of infectious diseases (3 udgave). New York: Facts on File. s. 242. ISBN 0-8160-6397-4. Hentet 2011-04-21.
{{cite book}}: CS1-vedligeholdelse: Flere navne: authors list (link) - ^ Osler, William (1901). Principles and Practice of Medicine, 4th Edition. New York: D. Appleton and Company. s. 108. Arkiveret fra originalen 8. juli 2007. Hentet 12. januar 2014.
- ^ a b c d e f g h i j k l m n o p q r s t u v w x Ruuskanen, O; Lahti, E; Jennings, LC; Murdoch, DR (2011-04-09). "Viral pneumonia". Lancet. 377 (9773): 1264-75. doi:10.1016/S0140-6736(10)61459-6. PMID 21435708.
- ^ George, Ronald B. (2005). Chest medicine : essentials of pulmonary and critical care medicine (5 udgave). Philadelphia, PA: Lippincott Williams & Wilkins. s. 353. ISBN 9780781752732.
- ^ a b Tintinalli, Judith E. (2010). Emergency Medicine: A Comprehensive Study Guide (Emergency Medicine (Tintinalli)). New York: McGraw-Hill Companies. s. 480. ISBN 0-07-148480-9.
- ^ a b c d e f Hoare, Z; Lim, WS (2006). "Pneumonia: update on diagnosis and management" (PDF). BMJ. 332 (7549): 1077-9. doi:10.1136/bmj.332.7549.1077. ISSN 0959-8138. PMC 1458569. PMID 16675815.
- ^ a b c d e f g h i j k l Singh, V; Aneja, S (marts 2011). "Pneumonia — management in the developing world". Paediatric respiratory reviews. 12 (1): 52-9. doi:10.1016/j.prrv.2010.09.011. PMID 21172676.
- ^ a b c d e f g h i j k l m n o p q r s t Nair, GB; Niederman, MS (november 2011). "Community-acquired pneumonia: an unfinished battle". The Medical clinics of North America. 95 (6): 1143-61. doi:10.1016/j.mcna.2011.08.007. PMID 22032432.
- ^ a b c d e f g "Pneumonia (Fact sheet N331)". World Health Organization. august 2012.
- ^ Darby, J; Buising, K (oktober 2008). "Could it be Legionella?". Australian family physician. 37 (10): 812-5. PMID 19002299.
- ^ Ortqvist, A; Hedlund, J; Kalin, M (december 2005). "Streptococcus pneumoniae: epidemiology, risk factors, and clinical features". Seminars in respiratory and critical care medicine. 26 (6): 563-74. doi:10.1055/s-2005-925523. PMID 16388428.
- ^ a b c d e f g h Ebby, Orin (december 2005). "Community-Acquired Pneumonia: From Common Pathogens To Emerging Resistance". Emergency Medicine Practice. 7 (12).
- ^ Lowe, J. F.; Stevens, Alan (2000). Pathology (2 udgave). St. Louis: Mosby. s. 197. ISBN 0-7234-3200-7.
{{cite book}}: CS1-vedligeholdelse: Flere navne: authors list (link) - ^ Snydman, editors, Raleigh A. Bowden, Per Ljungman, David R. (2010). Transplant infections (3 udgave). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. s. 187. ISBN 978-1-58255-820-2.
{{cite book}}:|first=har et generisk navn (hjælp) - ^ a b c d e f g h i Murray and Nadel (2010). Chapter 32.
- ^ Eom, CS; Jeon, CY; Lim, JW; Cho, EG; Park, SM; Lee, KS (22. februar 2011). "Use of acid-suppressive drugs and risk of pneumonia: a systematic review and meta-analysis". CMAJ : Canadian Medical Association journal = journal de l'Association medicale canadienne. 183 (3): 310-9. doi:10.1503/cmaj.092129. PMC 3042441. PMID 21173070.
{{cite journal}}: Mangler lodret streg i:|journal=(hjælp)CS1-vedligeholdelse: Flere navne: authors list (link) - ^ a b c d e f g h i Sharma, S; Maycher, B; Eschun, G (maj 2007). "Radiological imaging in pneumonia: recent innovations". Current Opinion in Pulmonary Medicine. 13 (3): 159-69. doi:10.1097/MCP.0b013e3280f3bff4. PMID 17414122.
- ^ a b c Anevlavis, S; Bouros, D (februar 2010). "Community acquired bacterial pneumonia". Expert Opin Pharmacother. 11 (3): 361-74. doi:10.1517/14656560903508770. PMID 20085502.
- ^ a b c d e f g h i j Murray and Nadel (2010). Chapter 31.
- ^ a b Figueiredo LT (september 2009). "Viral pneumonia: epidemiological, clinical, pathophysiological and therapeutic aspects". J Bras Pneumol. 35 (9): 899-906. doi:10.1590/S1806-37132009000900012. PMID 19820817.
- ^ a b Behera, D. (2010). Textbook of pulmonary medicine (2 udgave). New Delhi: Jaypee Brothers Medical Pub. s. 391-394. ISBN 8184487495.
- ^ Maskell, Nick; Millar, Ann (2009). Oxford desk reference. Oxford: Oxford University Press. s. 196. ISBN 9780199239122.
- ^ a b Klinisk Ordbog
- ^ a b c d e f Murray and Nadel (2010). Chapter 37.
- ^ Vijayan, VK (maj 2009). "Parasitic lung infections". Current opinion in pulmonary medicine. 15 (3): 274-82. PMID 19276810.
- ^ Clinical infectious diseases : a practical approach. New York, NY [u. a.]: Oxford Univ. Press. 1999. s. 833. ISBN 978-0-19-508103-9.
{{cite book}}:|first=har et generisk navn (hjælp);|first=mangler|last=(hjælp) - ^ Skabelon:Cg disease : ... 47 tables
- ^ a b Ranganathan, SC; Sonnappa, S (februar 2009). "Pneumonia and other respiratory infections". Pediatric clinics of North America. 56 (1): 135-56, xi. doi:10.1016/j.pcl.2008.10.005. PMID 19135585.
- ^ a b Gary R. Fleisher; Stephen Ludwig; associate editors, Richard G. Bachur; et al. (2010). Textbook of pediatric emergency medicine (6 udgave). Philadelphia: Wolters Kluwer/Lippincott Williams & Wilkins Health. s. 914. ISBN 1605471593.
{{cite book}}:|author=har et generisk navn (hjælp); Eksplicit brug af et al. i:|author=(hjælp)CS1-vedligeholdelse: Flere navne: authors list (link) - ^ Hammer, edited by Stephen J. McPhee, Gary D. (2010). Pathophysiology of disease : an introduction to clinical medicine (6 udgave). New York: McGraw-Hill Medical. s. Chapter 4. ISBN 0071621679.
{{cite book}}:|first=har et generisk navn (hjælp) - ^ a b Fein, Alan (2006). Diagnosis and management of pneumonia and other respiratory infections (2 udgave). Caddo, OK: Professional Communications. s. 28-29. ISBN 1884735630.
- ^ Kumar, Vinay (2010). Robbins and Cotran pathologic basis of disease (8 udgave). Philadelphia, PA: Saunders/Elsevier. s. Chapter 15. ISBN 1416031219.
- ^ a b Lynch, T; Bialy, L; Kellner, JD; Osmond, MH; Klassen, TP; Durec, T; Leicht, R; Johnson, DW (2010-08-06). Huicho, Luis (red.). "A systematic review on the diagnosis of pediatric bacterial pneumonia: when gold is bronze". PLoS ONE. 5 (8): e11989. doi:10.1371/journal.pone.0011989. PMC 2917358. PMID 20700510.
{{cite journal}}: CS1-vedligeholdelse: Flere navne: authors list (link) - ^ a b Ezzati, edited by Majid; Lopez, Alan D.; Rodgers, Anthony; Murray, Christopher J.L. (2004). Comparative quantification of health risks. Genève: Organisation mondiale de la santé. s. 70. ISBN 978-92-4-158031-1.
{{cite book}}:|first1=har et generisk navn (hjælp) - ^ a b c d e f g h i j k l m n Lim, WS; Baudouin, SV; George, RC; Hill, AT; Jamieson, C; Le Jeune, I; Macfarlane, JT; Read, RC; Roberts, HJ; Levy, ML; Wani, M; Woodhead, MA; Pneumonia Guidelines Committee of the BTS Standards of Care (oktober 2009). "BTS guidelines for the management of community acquired pneumonia in adults: update 2009". Thorax. 64 (Suppl 3): iii1-55. doi:10.1136/thx.2009.121434. PMID 19783532.
{{cite journal}}: CS1-vedligeholdelse: Flere navne: authors list (link) - ^ Saldías, F; Méndez, JI; Ramírez, D; Díaz, O (april 2007). "[Predictive value of history and physical examination for the diagnosis of community-acquired pneumonia in adults: a literature review]". Revista medica de Chile. 135 (4): 517-28. PMID 17554463.
- ^ a b Call, SA; Vollenweider, MA; Hornung, CA; Simel, DL; McKinney, WP (2005-02-23). "Does this patient have influenza?". JAMA: the Journal of the American Medical Association. 293 (8): 987-97. doi:10.1001/jama.293.8.987. PMID 15728170.
- ^ Helms, editors, William E. Brant, Clyde A. Fundamentals of diagnostic radiology (4 udgave). Philadelphia: Wolters Kluwer/Lippincott Williams & Wilkins. s. 435. ISBN 9781608319114.
{{cite book}}:|first=har et generisk navn (hjælp) - ^ a b c d Mandell, LA; Wunderink, RG; Anzueto, A; Bartlett, JG; Campbell, GD; Dean, NC; Dowell, SF; File TM, Jr; Musher, DM; Niederman, MS; Torres, A; Whitney, CG; Infectious Diseases Society of, America; American Thoracic, Society (1. marts 2007). "Infectious Diseases Society of America/American Thoracic Society consensus guidelines on the management of community-acquired pneumonia in adults". Clinical infectious diseases : an official publication of the Infectious Diseases Society of America. 44 (Suppl 2): S27-72. doi:10.1086/511159. PMID 17278083.
{{cite journal}}: CS1-vedligeholdelse: Flere navne: authors list (link) - ^ Stedman's medical dictionary (28 udgave). Philadelphia: Lippincott Williams & Wilkins. 2006. ISBN 978-0-7817-6450-6.
- ^ Dunn, L (29. juni – 5. juli 2005). "Pneumonia: classification, diagnosis and nursing management". Nursing standard (Royal College of Nursing (Great Britain) : 1987). 19 (42): 50-4. PMID 16013205.
{{cite journal}}: CS1-vedligeholdelse: Dato-format (link) - ^ organization, World health (2005). Pocket book of hospital care for children : guidelines for the management of common illnesses with limited resources. Geneva: World Health Organization. s. 72. ISBN 978-92-4-154670-6.
- ^ Jefferson, T; Di Pietrantonj, C; Rivetti, A; Bawazeer, GA; Al-Ansary, LA; Ferroni, E (2010-07-07). Jefferson, Tom (red.). "Vaccines for preventing influenza in healthy adults". Cochrane database of systematic reviews (7): CD001269. doi:10.1002/14651858.CD001269.pub4. PMID 20614424.
- ^ "Seasonal Influenza (Flu)". Center for Disease Control and Prevention. Hentet 29. juni 2011.
- ^ Jefferson, T; Deeks, JJ; Demicheli, V; Rivetti, D; Rudin, M (2004). Jefferson, Tom (red.). "Amantadine and rimantadine for preventing and treating influenza A in adults". Cochrane Database Syst Rev (3): CD001169. doi:10.1002/14651858.CD001169.pub2. PMID 15266442.
- ^ Jefferson, T; Jones, MA; Doshi, P; Del Mar, CB; Heneghan, CJ; Hama, R; Thompson, MJ (18. januar 2012). Jefferson, Tom (red.). "Neuraminidase inhibitors for preventing and treating influenza in healthy adults and children". Cochrane database of systematic reviews. 1: CD008965. doi:10.1002/14651858.CD008965.pub3. PMID 22258996.
- ^ Moberley, SA; Holden, J; Tatham, DP; Andrews, RM (2008-01-23). Andrews, Ross M (red.). "Vaccines for preventing pneumococcal infection in adults". Cochrane database of systematic reviews (1): CD000422. doi:10.1002/14651858.CD000422.pub2. PMID 18253977.
- ^ a b c "Pneumonia Can Be Prevented — Vaccines Can Help". Centers for Disease Control and Prevention. Hentet 22. oktober 2012.
- ^ Gray, DM; Zar, HJ (maj 2010). "Community-acquired pneumonia in HIV-infected children: a global perspective". Current opinion in pulmonary medicine. 16 (3): 208-16. doi:10.1097/MCP.0b013e3283387984. PMID 20375782.
- ^ Huang, L; Cattamanchi, A; Davis, JL; den Boon, S; Kovacs, J; Meshnick, S; Miller, RF; Walzer, PD; Worodria, W; Masur, H; International HIV-associated Opportunistic Pneumonias (IHOP), Study; Lung HIV, Study (juni 2011). "HIV-associated Pneumocystis pneumonia". Proceedings of the American Thoracic Society. 8 (3): 294-300. doi:10.1513/pats.201009-062WR. PMC 3132788. PMID 21653531.
{{cite journal}}: CS1-vedligeholdelse: Flere navne: authors list (link) - ^ Green H, Paul M, Vidal L, Leibovici L (2007). Green, Hefziba (red.). "Prophylaxis for Pneumocystis pneumonia (PCP) in non-HIV immunocompromised patients". Cochrane Database Syst Rev (3): CD005590. doi:10.1002/14651858.CD005590.pub2. PMID 17636808.
{{cite journal}}: CS1-vedligeholdelse: Flere navne: authors list (link) - ^ Taminato, M; Fram, D; Torloni, MR; Belasco, AG; Saconato, H; Barbosa, DA (november-december 2011). "Screening for group B Streptococcus in pregnant women: a systematic review and meta-analysis". Revista latino-americana de enfermagem. 19 (6): 1470-8. PMID 22249684.
{{cite journal}}: CS1-vedligeholdelse: Dato-format (link) - ^ Darville, T (oktober 2005). "Chlamydia trachomatis infections in neonates and young children". Seminars in pediatric infectious diseases. 16 (4): 235-44. doi:10.1053/j.spid.2005.06.004. PMID 16210104.
- ^ Global Action Plan for Prevention and Control of Pneumonia (GAPP) (PDF). World Health Organization. 2009.
- ^ a b Roggensack, A; Jefferies, AL; Farine, D; Basso, M; Delisle, MF; Hudon, L; Mundle, WR; Murphy-Kaulbeck, LC; Ouellet, A; Pressey, T (april 2009). "Management of meconium at birth". Journal of obstetrics and gynaecology Canada : JOGC = Journal d'obstetrique et gynecologie du Canada : JOGC. 31 (4): 353-4, 355-7. PMID 19497156.
{{cite journal}}: CS1-vedligeholdelse: Flere navne: authors list (link) - ^ van der Maarel-Wierink, CD; Vanobbergen, JN; Bronkhorst, EM; Schols, JM; de Baat, C (6. marts 2012). "Oral health care and aspiration pneumonia in frail older people: a systematic literature review". Gerodontology: no. doi:10.1111/j.1741-2358.2012.00637.x. PMID 22390255.
- ^ a b Bradley, JS; Byington, CL; Shah, SS; Alverson, B; Carter, ER; Harrison, C; Kaplan, SL; Mace, SE; McCracken GH, Jr; Moore, MR; St Peter, SD; Stockwell, JA; Swanson, JT (2011-08-31). "The Management of Community-Acquired Pneumonia in Infants and Children Older Than 3 Months of Age: Clinical Practice Guidelines by the Pediatric Infectious Diseases Society and the Infectious Diseases Society of America". Clinical infectious diseases : an official publication of the Infectious Diseases Society of America. 53 (7): e25-76. doi:10.1093/cid/cir531. PMID 21880587.
{{cite journal}}: CS1-vedligeholdelse: Flere navne: authors list (link) - ^ Yang, M; Yuping, Y; Yin, X; Wang, BY; Wu, T; Liu, GJ; Dong, BR (2010-02-17). Dong, Bi Rong (red.). "Chest physiotherapy for pneumonia in adults". Cochrane database of systematic reviews (2): CD006338. doi:10.1002/14651858.CD006338.pub2. PMID 20166082.
- ^ Zhang, Y; Fang, C; Dong, BR; Wu, T; Deng, JL (14. marts 2012). Dong, Bi Rong (red.). "Oxygen therapy for pneumonia in adults". Cochrane database of systematic reviews. 3: CD006607. doi:10.1002/14651858.CD006607.pub4. PMID 22419316.
- ^ a b Chang CC, Cheng AC, Chang AB (2012). Chang, Christina C (red.). "Over-the-counter (OTC) medications to reduce cough as an adjunct to antibiotics for acute pneumonia in children and adults". Cochrane Database Syst Rev. 2: CD006088. doi:10.1002/14651858.CD006088.pub3. PMID 22336815.
{{cite journal}}: CS1-vedligeholdelse: Flere navne: authors list (link) - ^ Haider, BA; Lassi, ZS; Ahmed, A; Bhutta, ZA (5. oktober 2011). Bhutta, Zulfiqar A (red.). "Zinc supplementation as an adjunct to antibiotics in the treatment of pneumonia in children 2 to 59 months of age". Cochrane database of systematic reviews (10): CD007368. doi:10.1002/14651858.CD007368.pub2. PMID 21975768.
- ^ a b c Kabra, SK; Lodha, R; Pandey, RM (2010). Kabra, Sushil K (red.). "Antibiotics for community-acquired pneumonia in children". Cochrane Database Syst Rev. 3 (3): CD004874. doi:10.1002/14651858.CD004874.pub3. PMID 20238334.
- ^ Lutfiyya, MN; Henley, E; Chang, LF; Reyburn, SW (februar 2006). "Diagnosis and treatment of community-acquired pneumonia" (PDF). Am Fam Physician. 73 (3): 442-50. PMID 16477891.
- ^ Eliakim-Raz, N; Robenshtok, E; Shefet, D; Gafter-Gvili, A; Vidal, L; Paul, M; Leibovici, L (12. september 2012). Eliakim-Raz, Noa (red.). "Empiric antibiotic coverage of atypical pathogens for community-acquired pneumonia in hospitalized adults". Cochrane database of systematic reviews. 9: CD004418. doi:10.1002/14651858.CD004418.pub4. PMID 22972070.
- ^ Scalera NM; File TM (april 2007). "How long should we treat community-acquired pneumonia?". Curr. Opin. Infect. Dis. 20 (2): 177-81. doi:10.1097/QCO.0b013e3280555072. PMID 17496577.
{{cite journal}}: CS1-vedligeholdelse: Flere navne: authors list (link) - ^ a b American Thoracic Society; Infectious Diseases Society of America (februar 2005). "Guidelines for the management of adults with hospital-acquired, ventilator-associated, and healthcare-associated pneumonia". Am J Respir Crit Care Med. 171 (4): 388-416. doi:10.1164/rccm.200405-644ST. PMID 15699079.
{{cite journal}}: CS1-vedligeholdelse: Flere navne: authors list (link) - ^ a b Marik, PE (maj 2011). "Pulmonary aspiration syndromes". Current Opinion in Pulmonary Medicine. 17 (3): 148-54. doi:10.1097/MCP.0b013e32834397d6. PMID 21311332.
- ^ O'Connor S (2003). "Aspiration pneumonia and pneumonitis". Australian Prescriber. 26 (1): 14-7. Arkiveret fra originalen 9. juli 2009. Hentet 12. januar 2014.
- ^ a b Behera, D. (2010). Textbook of pulmonary medicine (2 udgave). New Delhi: Jaypee Brothers Medical Pub. s. 296-297. ISBN 9788184487497.
- ^ a b c Cunha (2010). Pages6-18.
- ^ Rello, J (2008). "Demographics, guidelines, and clinical experience in severe community-acquired pneumonia". Critical care (London, England). 12 Suppl 6: S2. PMID 19105795.
- ^ a b c d e f g h i Yu, H (marts 2011). "Management of pleural effusion, empyema, and lung abscess". Seminars in interventional radiology. 28 (1): 75-86. PMID 22379278.
- ^ Cunha (2010). Pages 250-251.
- ^ "WHO Disease and injury country estimates". World Health Organization (WHO). 2004. Hentet 11. november 2009.
- ^ Rudan, I; Boschi-Pinto, C; Biloglav, Z; Mulholland, K; Campbell, H (maj 2008). "Epidemiology and etiology of childhood pneumonia". Bulletin of the World Health Organization. 86 (5): 408-16. doi:10.2471/BLT.07.048769. PMC 2647437. PMID 18545744.
- ^ Garenne, M; Ronsmans, C; Campbell, H (1992). "The magnitude of mortality from acute respiratory infections in children under 5 years in developing countries". World Health Stat Q. 45 (2-3): 180-91. PMID 1462653.
- ^ WHO (1999). "Pneumococcal vaccines. WHO position paper". Wkly. Epidemiol. Rec. 74 (23): 177-83. PMID 10437429.
- ^ a b al., Ralph D. Feigin ... [et (2003). Textbook of pediatric infectious diseases (5 udgave). Philadelphia: W. B. Saunders. s. 299. ISBN 978-0-7216-9329-3.
- ^ Hippocrates On Acute Diseases wikisource link
- ^ Maimonides, Fusul Musa ("Pirkei Moshe").
- ^ Klebs E (1875-12-10). "Beiträge zur Kenntniss der pathogenen Schistomyceten. VII Die Monadinen". Arch. Exptl. Pathol. Parmakol. 4 (5/6): 40-488.
- ^ Friedländer C (1882-02-04). "Über die Schizomyceten bei der acuten fibrösen Pneumonie". Virchow's Arch pathol. Anat. U. Physiol. 87 (2): 319-324. doi:10.1007/BF01880516.
- ^ Fraenkel A (1884-04-21). "Über die genuine Pneumonie, Verhandlungen des Congress für innere Medicin". Dritter Congress. 3: 17-31.
- ^ Gram C (1884-03-15). "Über die isolierte Färbung der Schizomyceten in Schnitt- und Trocken-präparaten". Fortschr. Med. 2 (6): 185-9.
- ^ al., edited by J.F. Tomashefski, Jr ... [et (2008). Dail and Hammar's pulmonary pathology (3 udgave). New York: Springer. s. 228. ISBN 978-0-387-98395-0.
{{cite book}}:|first=har et generisk navn (hjælp) - ^ William Osler, Thomas McCrae (1920). The principles and practice of medicine: designed for the use of practitioners and students of medicine (9 udgave). D. Appleton. s. 78.
One of the most widespread and fatal of all acute diseases, pneumonia has become the "Captain of the Men of Death," to use the phrase applied by John Bunyan to consumption.
{{cite book}}: Ekstern henvisning i|quote= - ^ Adams, WG; Deaver, KA; Cochi, SL; et al. (januar 1993). "Decline of childhood Haemophilus influenzae type B (Hib) disease in the Hib vaccine era". JAMA. 269 (2): 221-6. doi:10.1001/jama.269.2.221. PMID 8417239.
{{cite journal}}: Eksplicit brug af et al. i:|last4=(hjælp) - ^ Whitney, CG; Farley, MM; Hadler, J; et al. (maj 2003). "Decline in invasive pneumococcal disease after the introduction of protein-polysaccharide conjugate vaccine". N. Engl. J. Med. 348 (18): 1737-46. doi:10.1056/NEJMoa022823. PMID 12724479.
{{cite journal}}: Eksplicit brug af et al. i:|last4=(hjælp) - ^ "World Pneumonia Day Official Website". World Pneumonia Day Official Website. Fiinex. Arkiveret fra originalen 2. september 2011. Hentet 13. august 2011.
Se også
| Se Wiktionarys definition på ordet: |
- Tuberkulose
- Pneumonia Arkiveret 13. marts 2007 hos Wayback Machine
- Hospitalsinfektion
Medier brugt på denne side
WPA Pneumonia poster
Forfatter/Opretter: James Heilman, MD, Licens: CC BY-SA 3.0
CT of the chest demonstrating right-sided pneumonia ( left side of the image ).
Forfatter/Opretter: James Heilman, MD, Licens: CC BY-SA 3.0
A very prominent pneumonia of the middle lobe of the right lung.
Main symptoms of infectious pneumonia. Sources are found in main article: Wikipedia:Pneumonia#Signs_and_symptoms. To discuss image, please see Template_talk:Human body diagrams.
Scanning Electron Micrograph of Streptococcus pneumoniae. Pneumococcus, Streptococci
(c) Lokal_Profil, CC BY-SA 2.5
Age-standardised disability-adjusted life year (DALY) rates from Lower respiratory infections by country (per 100,000 inhabitants).
Source taken from http://ehp.niehs.nih.gov/members/2005/7497/fig2.jpg but heavily edited by me. All alterations by me donated to public domain.
Pleural effusion Chest x-ray of a pleural effusion. The arrow A shows fluid layering in the right pleural cavity. The B arrow shows the normal width of the lung in the cavity








